Vaksin dan Covid-19, Apa yang kita tahu?
Oleh Rofiatun Suryani, S.Farm., M.Sc., Apt
Dunia berada di tengah pandemi COVID-19. Sementara WHO dan organisasi partner bekerja sama dalam merespon, melacak pandemi, menyusun guideline, mendistribusikan pasokan medis yang vital kepada negara-negara yang membutuhkan dan mereka berlomba untuk menemukan vaksin.
Mengapa kita menggunakan vaksin?
Vaksin dapat mencegah penyakit menular. Contoh penyakit yang dapat dicegah dengan vaksin adalah: campak, polio, hepatitis B, influenza dan banyak lainnya. Imunisasi hingga saat ini mencegah 2-3 juta kematian setiap tahun akibat penyakit seperti difteri, tetanus, pertusis, influenza, dan campak. Sekarang ada vaksin untuk mencegah lebih dari 20 penyakit yang mengancam jiwa, dan dunia saat ini sedang berpacu dengan waktu dengan kecepatan yang belum pernah terjadi sebelumnya, untuk menjadikan COVID-19, penyakit yang dapat dicegah pula dengan vaksin. Ketika kebanyakan orang dalam suatu komunitas divaksinasi untuk melawan suatu penyakit, kemampuan patogen untuk menyebar menjadi terbatas. Ini disebut kekebalan ‘herd’ atau ‘indirect’ atau ‘population’. Ketika banyak orang memiliki kekebalan, ini juga secara tidak langsung melindungi orang-orang yang tidak dapat divaksinasi, seperti bayi yang sangat kecil dan mereka yang sistem kekebalannya terganggu.
Bagaimana vaksin bekerja?
Vaksin sangat mengurangi risiko infeksi dengan melatih sistem kekebalan untuk mengenali dan melawan patogen seperti virus atau bakteri. Vaksin dengan aman mengirimkan imunogen yang merupakan jenis antigen spesifik yang memunculkan respons imun, untuk melatih sistem kekebalan untuk mengenali patogen ketika patogen ditemui secara alami. Imunogen digunakan untuk mengembangkan vaksin virus. Vaksin sedang dikembangkan dengan teknologi yang berbeda, beberapa terkenal dan yang lainnya benar-benar baru untuk vaksin manusia, seperti teknologi peptida dan asam nukleat.
Lalu, bagaimana cara kerja vaksin Corona?
Coronavirus adalah keluarga virus yang menyebabkan penyakit seperti common cold, severe acute respiratory syndrome (SARS) and Middle East respiratory syndrome (MERS). COVID-19 disebabkan oleh virus yang berkerabat dekat dengan penyebab SARS. Karena itulah, para ilmuwan menamai virus baru novel Beta-Coronavirus SARS-CoV-2. Beta-coronavirus telah berpindah antar spesies dan telah menyebabkan tiga wabah zoonosis dalam 2 dekade terakhir yaitu, SARS CoV (2002-2003), MERS-CoV (2012), dan SARS-CoV-2 (2019- sampai saat ini).
Meskipun pengembangan vaksin dapat memakan waktu bertahun-tahun, para peneliti tidak memulai dari awal untuk mengembangkan vaksin COVID-19. Penelitian sebelumnya tentang vaksin SARS dan MERS telah mengidentifikasi pendekatan untuk kandidat vaksin Coronavirus ini.
Secara struktural, Coronavirus adalah virus pleomorfik, yang diselimuti dengan pinggiran khas berupa tonjolan-tonjolan yang terdiri dari protein S di permukaannya. Virus ini dilengkapi dengan genom ssRNA, lengkap dengan kompleks protein nukleokapsid (N) yang membentuk nukleokapsid heliks. Genomenya tertutup dan mengalami poliadenilasi. Poliadenilasi adalah penambahan ekor poli (A) ke transkrip RNA, biasanya RNA pembawa pesan (mRNA). Ekor poli-A membuat molekul RNA lebih stabil dan mencegah degradasinya. Selain itu, ekor poli-A memungkinkan molekul RNA kurir yang matang diekspor dari nukleus dan diterjemahkan menjadi protein oleh ribosom di sitoplasma. Analisis genetik SARS-CoV-2 dan SARS-CoV telah mengungkapkan 79% kesamaan dengan total 380 substitusi asam amino yang terkondensasi terutama di dalam gen NSP.
SARS-CoV dan SARS-CoV-2 mengikat reseptor inang, hACE2, untuk masuk ke dalam sel tetapi SARS-CoV-2 mengikat reseptor dengan afinitas yang lebih tinggi daripada SARS-CoV. Sedangkan MERS-CoV menggunakan reseptor yang sama sekali berbeda yaitu, Dipeptidyl Peptidase 4 (DPP4). Genom SARS-CoV-2 ditranskripsikan dalam setidaknya 10 Open Reading Frames / ORFs. ORF1ab diterjemahkan menjadi poliprotein yang diproses menjadi 16 protein non-struktural (NSPs). NSP melakukan berbagai fungsi seperti replikasi genom, mendorong pembelahan mRNA inang, penataan ulang membran, pembentukan autofagosom, pembelahan poliprotein NSP, capping, tailing, metilasi, pelepasan dupleks RNA, dll. Selain itu, virus SARS-CoV-2 mengandung empat protein struktural yaitu protein spike (S), nukleokapsid (N), envelope (E), dan membran (M) yang dikodekan oleh ujung 3′-genom virus.
Di antara 4 protein struktural, glikoprotein S, menjadi protein trans-membran multi-fungsi yang besar, memainkan peran penting dari perlekatan, fusi, dan masuknya virus ke dalam sel inang. Protein S terdiri dari subunit S1 dan S2, yang selanjutnya dipecah menjadi domain fungsional yang berbeda. Subunit S1 memiliki dua domain fungsional yaitu N-terminal Domain (NTD) dan Receptor Binding Domain (RBD) dan RBD ini mengandung pengikatan reseptor yang terlindungi (Receptor Binding Motif-RBM). Urutan RBD terletak di antara residu 331 dan 524 protein S. Sedangkan subunit S2 memiliki tiga domain operasional yaitu fusion peptide (FP), heptad repeat (HR) 1, dan 2. Virus dapat memanfaatkan TMPRSS2 dan protease sistein endosom cathepsin B dan L (CatB / L) untuk memulai masuk ke dalam sel. TMPRSS2 bertanggung jawab atas pembelahan protein S untuk mengekspos daerah FP dari subunit S2 yang bertanggung jawab untuk inisiasi entri yang dimediasi oleh endosom ke dalam sel inang. Ini menunjukkan bahwa TMPRSS2 adalah faktor host yang penting untuk entri virus; oleh karena itu, obat yang disetujui untuk penghambatan protease ini (seperti camostatmesylate) dapat digunakan untuk tujuan terapeutik. SARS-CoV-2 menggunakan reseptor angiotensin-converting enzyme 2 (hACE2) untuk merebut sel target melalui glikoprotein Spike (S-Protein).
Protein E yang membentuk saluran E (disebut viroporins), terlibat dalam berbagai fungsi dalam siklus replikasi virus yang melibatkan perakitan, pelepasan, patogenesis, dll. Saluran E (E channels) mengandung setidaknya satu domain trans-membran (TMD) yang memfasilitasi hubungan dalam membran sel inang. SARS CoV umumnya mengandung tiga kategori saluran ion yaitu: E, 8a, dan 3a. Saluran ion E dan 8a mengandung PDZ (Post Synaptic Density Protein; Disc Large Tumor Suppressor; Zonula Occludens-1 Protein) Domain Binding Motif (PBM) yang bertanggung jawab untuk ekspresi berlebihan dari sitokin inflamasi yang dapat mengakibatkan badai sitokin. Dari studi penjajaran urutan protein E, diamati bahwa residu glutamat bermuatan negatif (E69) di SARS-CoV mirip dengan residu arginin bermuatan positif (R69) di SARS-CoV-2. Namun, mutasi ini jauh dari tempat pengikatan inhibitor; oleh karena itu, protein E dapat digunakan sebagai target farmasi.
Protein M, yang bertanggung jawab dalam replikasi CoV, paling banyak diekspresikan dalam partikel virus. Ini berfungsi sangat penting dalam morfogenesis dan pembentukan SARS-CoV-2 dengan berinteraksi dengan protein struktural yang penting. Pengikatan protein M dan N menstabilkan protein N dan kompleks RNA, dan inti internal virus. Dalam kasus SARS-CoV, protein M juga telah terbukti menginduksi proses apoptosis pada sel inang. Selain menstabilkan genom ssRNA dari partikel virus, protein N merupakan antagonis dari antivirus RNAi. Ini bertanggung jawab untuk penghambatan siklus sel dari sel inang karena dapat menghambat masuknya sel ke dalam fase S. Vaksin yang menghasilkan produksi antibodi penetral protein S pada subjek yang divaksinasi adalah tujuan utama dari semua program vaksin COVID-19. Penelitian telah mengungkapkan bahwa tidak ada netralisasi silang antara serum SARS-CoV dan SARS-CoV-2, yang menunjukkan bahwa pemulihan dari satu infeksi mungkin tidak melindungi dari serangan berikutnya. Selain itu, database dari sekitar 5500 genom lengkap SARS-CoV-2 yang diisolasi dari berbagai negara sekarang tersedia di NCBI yang memfasilitasi penggambaran polimorfisme dalam protein S dan protein penting lainnya dari virus terkait pengembangan vaksin.
Beberapa model platform vaksin pada umumnya :
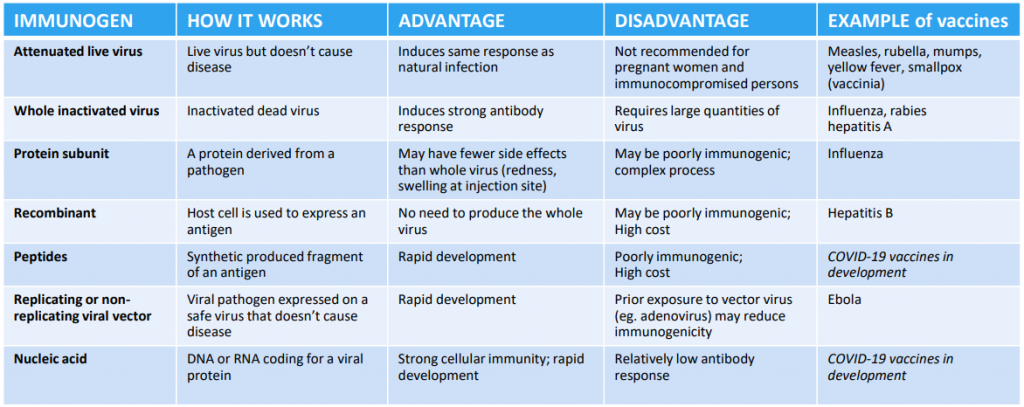
Apa bedanya?
Virus Vaccines (LAV)

Vaksin Virus menggunakan bentuk kuman yang dilemahkan. Vaksin jenis ini mendorong respons kekebalan tanpa menyebabkan penyakit. Selama ini, Vaksin virus digunakan untuk melindungi dari penyakit campak, gondongan, rubella, cacar dan cacar air. Namun, vaksin virus hidup seringkali membutuhkan pengujian keamanan yang ekstensif. Beberapa virus hidup dapat ditularkan ke orang yang tidak diimunisasi. Hal ini menjadi perhatian bagi orang-orang yang memiliki sistem kekebalan yang lemah.
Innactivated Vaccine.
Vaksin yang tidak aktif menggunakan versi kuman penyebab penyakit yang dimatikan (tidak aktif). Vaksin jenis ini menyebabkan respon kekebalan tetapi tidak menginfeksi. Saat ini Innactivated Vaccine digunakan untuk mencegah flu, hepatitis A dan rabies. Namun, vaksin ini mungkin tidak memberikan perlindungan sekuat yang dihasilkan oleh vaksin hidup. Vaksin jenis ini seringkali membutuhkan banyak dosis, diikuti dengan dosis booster, untuk memberikan kekebalan jangka panjang.
Protein-based Vaccine

Viral vector vaccine

Nucleic acid vaccines (DNA)

Vaksin rekayasa genetika (memakai asam nukleat). Jenis vaksin ini menggunakan RNA atau DNA yang direkayasa secara genetik untuk bisa membuat salinan protein S. Salinan ini memicu tanggapan kekebalan terhadap virus. Dengan pendekatan ini, tidak perlu menggunakan virus hidup yang aktif. Sementara ini banyak vaksin rekayasa genetika sedang dikerjakan, tetapi belum satupun direkomendasikan untuk digunakan manusia.
| No | Vaccine Platform | Keuntungan | Keterbatasan |
| 1 | Live Attenuated Vaccine (LAV) /the whole virus | • Memiliki kemampuan intrinsik untuk merangsang sistem kekebalan dengan menginduksi (TLRs, Toll-like Receptors yaitu kelas protein yang memainkan peran kunci dalam sistem kekebalan tubuh bawaan) yaitu: TLR 3, TLR 7/8, dan TLR 9 yang melibatkan sel B, sel CD4 dan CD8 T. • Dapat berasal dari strain virus yang berhasil tumbuh pada suhu sub-optimal (cold adapted), reassortant (pencampuran bahan genetik suatu spesies ke dalam kombinasi baru pada individu yang berbeda), dan reverse genetics. | • LAV memerlukan extensive accessory testing untuk menetapkan keamanan dan kemanjuran. • Ada kemungkinan substitusi nukleotida selama replikasi virus, yang menghasilkan pembentukan rekombinan pasca vaksinasi. |
| 2. | Inactivated Virus Vaccine | Stabil dan lebih aman dibandingkan dengan LAV. • Memiliki teknologi dan infrastruktur yang sudah ada sebelumnya yang dibutuhkan untuk itu pengembangan. • Telah diuji SARS-CoV dan berbagai penyakit lainnya. • Dapat digunakan bersama dengan adjuvan untuk meningkatkan imunogenisitasnya. | Memerlukan booster shot untuk menjaga kekebalan. • Selain itu, virus dalam jumlah besar perlu ditangani dan integritas partikel imunogenik harus dijaga. |
| 3 | Sub-unit Vaccine | Tidak memiliki komponen hidup dari partikel virus. • Jadi, aman dengan efek samping yang lebih sedikit. | • Mendorong respons imun. • Memori untuk tanggapan di masa mendatang diragukan. |
| 4 | Viral vectorbased vaccine | • Menunjukkan pengiriman gen yang sangat spesifik ke dalam sel inang dengan respons imun yang kuat. • Menghindari penanganan partikel infeksius dan telah digunakan secara sembrono untuk MERS-CoV dengan hasil positif dari uji coba. | • Tuan rumah mungkin memiliki kekebalan terhadap vektor karena paparan sebelumnya, sehingga mengurangi efektivitasnya. • Dapat menyebabkan kanker karena integrasi genom virus ke dalam genom inang. |
| 5 | DNA Vaccines | DNA sintetis stabil terhadap suhu dan bebas rantai dingin • Dapat dikembangkan dengan kecepatan yang dipercepat. • Tidak memerlukan penanganan partikel virus yang menular. | • Meskipun menimbulkan imunitas sitotoksik dan humoral, titernya tetap rendah. • Penyisipan DNA asing ke dalam genom inang dapat menyebabkan kelainan pada sel. • Dapat menyebabkan produksi antibodi yang melawan dirinya sendiri. |

Langkah-langkah pengembangan vaksin. Dalam uji vaksin, apa saja yang dilakukan?
Studi pra-klinis Bagaimana vaksin ini akan bekerja?
Tahap Praklinis: Tahap penelitian intensif ini dirancang untuk menemukan antigen alami atau sintetis — zat asing yang memicu reaksi kekebalan dalam tubuh — yang memicu reaksi yang sama seperti virus atau bakteri yang sebenarnya. Mengidentifikasi antigen atau antigen yang tepat seringkali membutuhkan waktu hingga empat tahun.Vaksin diuji pada studi hewan untuk mengetahui kemanjuran dan keamanan, termasuk Challenge Study (paparan sistem kekebalan terhadap organisme atau antigen patogen)
Kemudian dari beberapa kandidat vaksin berbeda dipilih salah satu yang memiliki respons imun dan bukti perlindungan terbaik Tahap pekerjaan praklinis ini umumnya berlangsung selama satu hingga dua tahun.
Uji klinis Tahap I. Is it safe, and what’s the right dose?
Pengujian fase 1 menandai pertama kalinya vaksin diuji pada sekelompok kecil orang dewasa, biasanya antara 20 hingga 80 orang, untuk mengevaluasi keamanan dan mengukur respons kekebalan yang dihasilkan.
Uji klinis fase II
Vaksin diberikan kepada orang-orang yang memiliki karakteristik (seperti usia dan kesehatan fisik) yang mirip dengan sasaran vaksin baru. Peneliti mencari reaksi yang diharapkan dari vaksin — yang dapat mencakup efek samping yang diantisipasi, seperti sakit kepala, nyeri otot, kemerahan dan pembengkakan di tempat suntikan atau demam ringan — serta efek samping yang serius, yang diharapkan jarang terjadi pada seluruh durasi penelitian.
Uji klinis Fase 1 dan 2a biasanya berlangsung beberapa bulan bahkan setahun sebelum melanjutkan ke uji coba Fase 2b atau Fase 3, di mana jumlah orang yang menerima vaksin meningkat.
Peneliti menggabungkan uji coba Fase 1 dan Fase 2 untuk penelitian vaksin SARS-CoV-2 ke dalam satu fase, yang dikenal sebagai Fase 1 / 2a — sebuah langkah yang sering diambil dengan platform vaksinnya untuk meneliti banyak hal dalam satu studi, pada satu waktu .
Uji klinis fase III. How effective is the vaccine?
Dalam tahap uji klinis ini, lebih banyak relawan yang menerima vaksin. Vaksin diberikan kepada ribuan orang dan diuji kemanjuran dan keamanannya. Sebelum relawan divaksinasi, mereka akan dites untuk memastikan mereka saat ini tidak terkena virus SARS-CoV-2. Separuh dari kelompok akan menerima vaksin; separuh lainnya akan menerima plasebo. Kemudian mereka semua akan diikuti hingga dua tahun untuk melihat apakah mereka mengembangkan gejala terkait COVID-19, seperti demam, sakit kepala, sesak napas, batuk kering atau gangguan pencernaan.
Seperti pada fase sebelumnya, efek samping berpotensi terjadi dan tidak jarang terjadi, terutama pada studi besar seperti ini. Jika terjadi efek samping serius yang tidak terduga (SAE), perekrutan atau pemberian dosis obat dapat dihentikan sementara sehingga semua informasi medis terkait dapat ditinjau sebelum memutuskan apakah akan memulai kembali uji klinis. Uji coba fase 3 terkadang membutuhkan waktu bertahun-tahun. Namun penelitian vaksin ini diharapkan dapat memberikan hasil lebih cepat — dalam satu tahun atau kurang — dengan membuat uji coba sebesar mungkin, dengan hingga 60.000 orang.
Setelah uji coba Fase 3 berhasil, produsen vaksin mengajukan permohonan ke otoritas yang berwenang (pemerintah). Pada tahap ini, data uji klinis ditinjau untuk memastikan vaksin tersebut aman dan efektif.
Fase IV pasca surveilans pemasaran. Will it stay safe down the road?
Studi yang sedang berlangsung setelah vaksin disetujui dan dilisensikan, untuk memantau efek samping dan untuk mempelajari efek jangka panjang vaksin pada populasi
Human challenge studies
Studi di mana vaksin diberikan kepada sukarelawan diikuti oleh paparan patogen. Studi semacam ini sangat jarang dilakukan karena terkait dengan etika.
(bersambung)
Referensi :
Simran Preet Kaur, Vandana Gupta, 2020. COVID-19 Vaccine: A comprehensive status report, Department of Microbiology, Ram Lal Anand College, University of Delhi, Benito Juarez Road, New Delhi 110021, India
WHO. 2020. What we know about COVID-19 vaccine development, THE LATEST ON THE COVID-19 GLOBAL SITUATION & VACCINE DEVELOPMENT.
Angel A. Justiz Vaillant; Marc J. Grella.Vaccine (Vaccination). June 16, 2020.
Greenwood B. 2014 The contribution of vaccination to global health: past, present and future. Phil. Trans. R. Soc. B 369: 20130433. http://dx.doi.org/10.1098/rstb.2013.0433

